Leki anty-VEGF w leczeniu wysiękowej postaci AMD
Leczenie zwyrodnienia plamki związanego z wiekiem nadal stanowi wyzwanie dla lekarzy okulistów. Obecnie złotym standardem i metodą z wyboru w leczeniu wysiękowej postaci AMD są preparaty blokujące czynnik wzrostu śródbłonka naczyń, podawane w postaci iniekcji do ciała szklistego oka.
Zwyrodnienie plamki związane z wiekiem (Age-related macular degeneration, AMD) to jedna z najczęstszych przyczyn nieodwracalnej utraty widzenia w populacji osób powyżej 60 r.ż. Obecnie schorzenie to dotyczy ponad 25 milionów ludzi na całym świecie(1,2). Stopniowe uszkodzenie siatkówki centralnej prowadzi do pogarszania widzenia, zniekształcenia widzianych przedmiotów, trudności w czytaniu i wykonywaniu codziennych czynności. Pacjenci podają krzywienie się linii prostych w centralnym polu widzenia przy zachowaniu prawidłowych ich kształtów na obrzeżach (metamorfopsje) i mroczek w centrum pola widzenia, postrzegany jako stopniowo powiększająca ciemna plama. Objawom tym towarzyszy spadek ostrości wzroku, utrata poczucia kontrastu i osłabienie widzenia barwnego. W początkowym okresie choroby na dnie oka obserwowane są pojedyncze druzy, przegrupowania barwnika i niewielkie zmiany zanikowe. Z czasem choroba może rozwinąć się w kierunku tzw. zaniku geograficznego (postać sucha) lub neowaskularyzacji naczyniówkowej (choroidal neovascularization, CNV), zwanej także błoną neowaskularną (postać wysiękowa)(1,2,5). Zanik geograficzny i błona neowaskularna mogą współwystępować u jednego pacjenta, również w tym samym oku.
Postać sucha AMD jest postacią pojawiającą się częściej, dotyczy 80-90 proc. wszystkich przypadków. Postać wysiękowa występuje u 10-20 proc. chorych. Ta ostatnia, mimo że występuje rzadziej, jest groźniejsza, ponieważ może w krótkim czasie spowodować znaczne obniżenie ostrości wzroku. Podział ten ma również znaczenie praktyczne, ponieważ dostępne obecnie na świecie leczenie ma zastosowanie jedynie w postaci wysiękowej(2).
W Polsce liczbę chorych szacuje się na 1,2 mln(1). Potrojenie liczby zachorowań ma nastąpić w ciągu najbliższych 25 lat, co związane jest z procesem starzenia się społeczeństwa(6). Zachorowalność wzrasta z wiekiem: w grupie osób między 55. a 64. rokiem życia wynosi od 2,8 do 14,4 proc., a powyżej 85. roku życia od 26,6 do 46,5 proc. Pięcioletnia zachorowalność (tj. liczba świeżych epizodów choroby, które wystąpiły w danej populacji w określonym przedziale czasowym) również rośnie z wiekiem. Dla osób między 43. a 54. rokiem życia wynosi ona 3,6 proc., a powyżej 75. roku życia – 23,3 proc.(2).
Najważniejszym czynnikiem ryzyka wystąpienia AMD jest wiek. Wszystkie dotychczas przeprowadzone badania populacyjne wykazały wzrost zachorowalności na tę chorobę u osób po 50. roku życia. Zachorowalność na AMD jest najczęstsza wśród osób rasy białej, kobiet o jasnej barwie tęczówek. Prawdopodobnie większa ilość melaniny w siatkówce zwiększa możliwość usuwania wolnych rodników tlenowych przez komórki nabłonka barwnikowego, a przez to chroni przed rozwojem zaawansowanego AMD.
Znaczenie czynników dziedzicznych jest także udokumentowane. Znany jest fakt zwiększonej częstości występowania starczego zwyrodnienia plamki u członków rodziny chorego(2). Liczne badania wykazały rodzinne występowanie AMD oraz 100 proc. współwystępowanie tej choroby u bliźniąt homozygotycznych.
Do rozwoju choroby przyczyniają się cztery główne mechanizmy: lipofuscynogeneza – czyli tworzenie się w komórkach nabłonka barwnikowego siatkówki barwnika lipofuscyny, co spowodowane jest stresem oksydacyjnym; tworzenie druzów – nierozpuszczalnych złogów umiejscowionych między nabłonkiem barwnikowym siatkówki (RPE, retinal pigment epithelium), a leżącą pod nim błoną Brucha; lokalny proces zapalny; oraz tworzenie nowych, patologicznych naczyń naczyniówki – neowaskularyzacja naczyniówkowa(2,7,8).
DIAGNOSTYKA
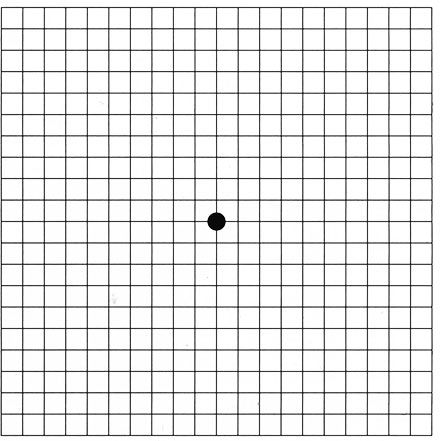
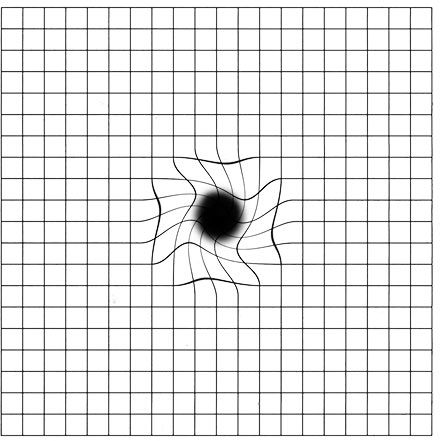
Do diagnostyki zwyrodnienia plamki związanego z wiekiem, poza badaniem klinicznym, służą badania dodatkowe: angiografia fluoresceinowa, gdzie po dożylnym podaniu środka kontrastowego obserwuje się jego przepływ w naczyniach siatkówki, oraz optyczna koherentna tomografia (optical coherence tomography, OCT), pozwalająca na bardzo szczegółowe zobrazowanie centralnego obszaru siatkówki i uwidocznienie wszelkich patologicznych struktur rozwijających się w jego obrębie. Najprostszym, przesiewowym badaniem stanu czynnościowego plamki jest tzw. test Amslera, który pacjent może wykonać samodzielnie. Test przeprowadza się dla każdego oka osobno. Polega on na obserwacji z odległości 30 cm tzw. siatki Amslera – kwadratu o boku 10 cm podzielonym siatką linii przecinających się co 5 mm. Ryc.1a przedstawia obraz widziany zdrowym okiem. Przy patologiach plamki żółtej powstają nieprawidłowości obrazu w postaci mroczków lub zniekształceń w centralnej części kwadratu. (Ryc. 1b)
LECZENIE
Leczenie zwyrodnienia plamki związanego z wiekiem nadal stanowi bardzo trudne zagadnienie dla lekarzy okulistów. Na świecie prowadzonych jest wiele randomizowanych, wieloośrodkowych badań klinicznych, które oceniają bezpieczeństwo i efektywność dostępnych obecnie leków. Testuje się także nowe preparaty, nie mające jeszcze zastosowania klinicznego. Obecnie złotym standardem i metodą z wyboru w leczeniu wysiękowej postaci AMD są preparaty blokujące śródbłonkowy czynnik wzrostu naczyń (Vascular Endothelial Growth Factor, VEGF), podawane w postaci iniekcji do ciała szklistego oka. Jest to leczenie jedynie objawowe, które poprzez zamknięcie lub ograniczenie przecieku z patologicznych, nowo powstałych naczyń naczyniówki, spowalnia proces degeneracji siatkówki centralnej, a tym samym utratę widzenia przez pacjenta.
W 1989 roku dwie grupy naukowców niezależnie od siebie wyizolowały czynnik wzrostu śródbłonka naczyń (waskulotropinę) – substancję będącą najsilniejszym regulatorem neowaskularyzacji, zarówno fizjologicznej, jak i patologicznej(3). Następnie wyizolowane zostały kolejne czynniki wzrostu, należące do tej samej rodziny: VEGF-A, VEGF-B, VEGF- C, VEGF-D. VEGF stał się doskonałym markerem w wysiękowej postaci AMD.
Pierwszy inhibitor VEGF-A, zarejestrowany w leczeniu wysiękowego AMD, to pegaptanib sodu. Jest to aptamer blokujący izoformę 165. 0,3 mg tego preparatu podawano w postaci iniekcji do ciała szklistego oka. Lek ten okazał się bezpieczny – powikłania występowały w 0,6-1,0 proc. – oraz stosunkowo efektywny – po dwóch latach kontynuowania leczenia u 59 proc. chorych nie doszło do znacznego pogorszenia ostrości wzroku (utrata mniej niż 15 liter), nastąpiło ono jedynie u 6 proc. chorych (badanie VISION)(3,9).
W styczniu 2007 roku w krajach Unii Europejskiej zarejestrowano do użycia kolejny nieselektywny preparat – ranibizumab, blokujący wszystkie aktywne izoformy VEGF-A. Lek ten podawany jest w dawce 0,5 mg w iniekcjach do ciała szklistego. Jest to fragment rekombinowanego przeciwciała monoklonalnego o masie 48 kDa i krótkim czasie półtrwania w ciele szklistym (2-4 dni). Wszystkie krążące cząsteczki VEGF są blokowane w mechanizmie reakcji antygen – przeciwciało. Wyniki terapii okazały się bardziej obiecujące, niż w przypadku pegaptanibu sodu (badania kliniczne MARINA i ANCHOR)(9).
Początek leczenia ranibizumabem to trzy comiesięczne iniekcje 0,5 mg leku (tzw. faza wysycenia). Ilość kolejnych iniekcji i czas pomiędzy nimi zależy od efektów terapii. W badaniu PIER w 24-miesięcznym okresie obserwacji były one podawane co trzy miesiące. Obecnie uważa się, że ilość i czas pomiędzy kolejnymi iniekcjami zależy od ostrości wzroku oraz grubości centralnej siatkówki w badaniu OCT(3,4,9).
Bewacyzumab jest rekombinowanym humanizowanym monoklonalnym przeciwciałem o masie 149 kD, które również łączy się ze wszystkimi izoformami VEGF-A. Jest to lek zarejestrowany w 2004 roku przez amerykańską Komisję d/s Żywności i Leków (FDA) jako leczenie pierwszego rzutu w nowotworach jelita grubego. Bewacyzumab w leczeniu wysiękowej postaci AMD podawany jest w dawce 1,25 mg w postaci iniekcji do ciała szklistego. Lek ten stosowany jest w okulistyce „off label” – tzn. poza wskazaniami rejestracyjnymi, na odpowiedzialność lekarza. Jego skuteczność i bezpieczeństwo podawania zostało ocenione w badaniach CATT i IVAN(3,9). Stosowanie bewacyzumabu może wiązać się z wystąpieniem ogólnoustrojowych działań niepożądanych, zwłaszcza ze strony układu krążenia.
Najnowszym preparatem, zarejestrowanym do użycia w wysiękowej postaci AMD w roku 2013 w krajach UE jest aflibercept. Jest to białko fuzyjne o masie 110 kDa. Jest ono zbudowane z części Fc przeciwciała ludzkiego IgG1, oraz domeny wiążącej receptory VEGF1 i VEGF2. Wiąże on wszystkie izoformy VEGF-A i VEGF-B oraz łożyskowy czynnik wzrostu – PlGF. Jego wysokie powinowactwo do VEGF powoduje, że czas działania w oku jest dłuższy, co umożliwia rzadsze podawanie iniekcji przy zachowaniu efektu porównywalnego z comiesięcznym podawaniem ranibizumabu. Aflibercept podawany jest w postaci iniekcji do ciała szklistego w dawce 2 mg. Skuteczność i bezpieczeństwo afliberceptu i ranibizumabu porównane zostały w dwóch randomizowanych badaniach VIEW1 i VIEW2(9). Wykazały one, że skuteczność leczenia obydwoma preparatami jest porównywalna, natomiast liczba iniekcji afliberceptu niezbędna do uzyskania tego samego efektu jest znacznie mniejsza(3).
Obecnie zalecany schemat leczenia afliberceptem, opracowany przez Polskie Towarzystwo Okulistyczne, jest następujący: przez trzy pierwsze miesiące co miesiąc podawana jest jedna iniekcja, następnie kolejne iniekcje podawane są co dwa miesiące. Po pierwszych 12 miesiącach terapii można wydłużyć odstęp między dawkami, zależnie od ostrości wzroku oraz wyników badań dodatkowych(4).
W leczeniu wysiękowej formy zwyrodnienia plamki związanego z wiekiem mimo stosowania powtarzanych iniekcji preparatów anty-VEGF u około 25 proc. pacjentów nie uzyskano poprawy widzenia ani zatrzymania postępu choroby. Grupa ta to tzw. „non responders” – pacjenci nie odpowiadający na leczenie. Mechanizm wystąpienia oporności na podawane leczenie nie jest całkowicie wyjaśniony. Dotychczas nie istnieje także jeden uniwersalny schemat w leczeniu tych chorych. Podejmowano próby połączenia iniekcji doszklistkowych z terapią fotodynamiczną lub brachyterapią, lub zwiększania dawki stosowanego preparatu anty-VEGF. Według niektórych doniesień skuteczne może być podawanie na zmianę ranibizumabu z bewacyzumabem lub afliberceptem w kolejnych iniekcjach (tzw. „switching therapy”)(10).
Leczenie wysiękowego AMD w chwili obecnej pozostaje leczeniem objawowym i polega na wielokrotnie podawanych do ciała szklistego iniekcjach preparatów anty-VEGF. Jednakże nowe, poddawane badaniom klinicznym substancje terapeutyczne ukierunkowane są na blokowanie innych niż VEGF punktów uchwytu, takich jak: PDGF – płytkopochodny czynnik wzrostu (w fazie badań jest preparat Fovista, pierwsze doniesienia wykazują skuteczność tego preparatu w połączeniu z ranibizumabem), integryny czy lipidy bioaktywne. Nowo opracowany preparat Squalamina będzie dostępny w postaci kropli do oczu.
Bardzo duże nadzieje wiązane są z próbami zastosowania terapii genowej w wysiękowej postaci AMD. Umożliwiłaby ona nie tylko opóźnienie rozwoju choroby, ale przede wszystkim zahamowanie jej na poziomie komórkowym, przed doprowadzeniem do nieodwracalnego zniszczenia centralnej części siatkówki.
tekst Dr n. med. Agnieszka Kamińska, Dr n. med. Dorota Romaniuk
Samodzielny Publiczny Kliniczny Szpital Okulistyczny w Warszawie II Wydziału Lekarskiego WUM
Bibliografia:
1. Nowak J.Z., Bienias W.: Zwyrodnienie plamki związane z wiekiem(AMD): etiopatogeneza i strategie terapeutyczne. Postepy Hig. Med. Dośw. (Online) 2007; 61:83-94
2. Jankowska-Lech I., Grabska-Liberek I., Krzyżewska-Niedziałek A., Pietruszyńska M.: Zwyrodnienie plamki związane z wiekiem – choroba starzejących się społeczeństw. Postępy Nauk Medycznych, 2013; 12: 868-873
3. Figurska M.: Postępy w leczeniu zwyrodnienia plamki związanego z wiekiem. Okulistyka po Dyplomie 2013, nr 5.
4. Wytyczne Polskiego Towarzystwa Okulistycznego dotyczące leczenia wysiękowej postaci zwyrodnienia plamki związanego z wiekiem: stan na dzień 30.09.2014. www.pto.org.pl
5. Bird A.C., Bressler N.M., Bressler S.B. et al.: An international classification and grading system for age-related maculopathy and age-related macular degeneration. The International ARM Epidemiological Study Group. Surv Ophthalmol 1995; 39(5): 367-374 (ISSN: 0039-6257).
6. Kałużny B.J.: Epidemiologia starczego zwyrodnienia plamki. Okulistyka 2002;2:5-8.
7. SanGiovanni J.P., Chew E.Y., Clemons T.E. et al.: The relationship of dietary lipid intake and age-related macular degeneration in a case-control study: AREDS Report No. 20. Arch Ophthalmol 2007; 125(5): 671-679 (ISSN: 0003-9950).
8. Wiktorowska-Owczarek A., Nowak J.Z.: Patogeneza i profilaktyka AMD: rola stresu oksydacyjnego i antyoksydantów. Postępy Hig. Med. Dośw. (online) 2010; 64: 333-334
9. www.clinicaltrials.gov
10. Ehlken C., Jungmann S., Böhringer D., Agostini H.T., Junker B., Pielen A.: Switch of anti-VEGF agents is an option for nonresponders in the treatment of AMD. Eye (2014) 28, 538-545


 Instytut Nagrody Zaufania Złoty OTIS
Instytut Nagrody Zaufania Złoty OTIS